トレンデレンブルグ歩行の定義
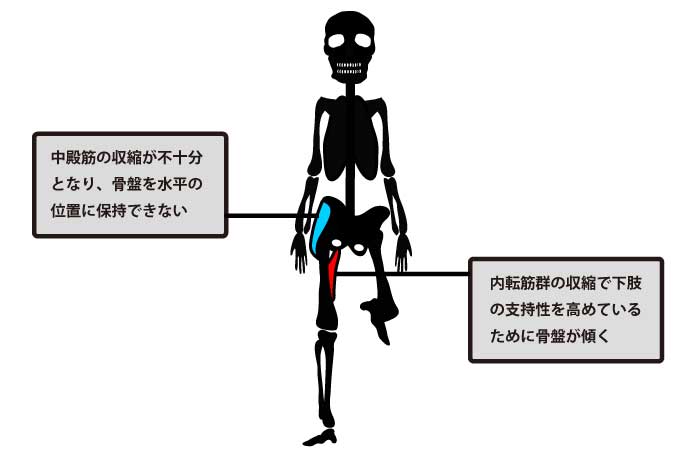
立脚期に骨盤の水平保持ができず、遊脚側が下がる異常歩行。主たる責任筋は**中殿筋(特に前~中部線維)**だが、単純なMMT低下だけでは説明できません。
よく併発する代償
-
反対方向への体幹側屈(デュシェンヌ歩行)
-
立脚側股関節内転筋の過活動(骨盤を引き込み、骨盤下制を助長)
正常歩行での中殿筋活動
-
主にTSw後期~LR(荷重応答)~MSt中期にピーク。
-
1歩行周期1.3–1.5秒のうち、活動時間は約0.4–0.5秒と短い。
-
健常:ピークトルク到達は**~0.5秒以内**。
-
Trendelenburg例:ピーク到達が3–5秒へ遅延 → 必要な瞬間に必要トルクが出ず骨盤下制。
多くの症例で問題は筋力の量よりも**立ち上がりの速さ(RFD: Rate of Force Development)**です。
反応速度(RFD)が落ちる主因
-
関節の不安定性(求心性低下)
摩耗や疼痛で支点が安定せず、出力が空走。 -
中殿筋の萎縮(廃用・痛み回避)
筋量低下はRFDを直撃。 -
固有感覚の低下
加齢/過緊張/疼痛/血流障害/交感神経過活動などで立ち上がり反応が鈍化。 -
フィードフォワード破綻
長期臥床・疼痛で予測姿勢制御が崩れ、跛行パターンが“学習”されやすい。
経過の目安(症例報告の示唆)
手術で除痛と安定化が得られると跛行は早期に減少。ただし**完全消失やRFDの改善は長期(~2年)**を要する例がある。
→ **「痛みと安定性」⇔「出力速度」**は改善タイムスケールが異なる。
アプローチの実践
1)関節の安定化(最優先)
-
片脚立位+対側骨盤挙上保持(骨盤水平の視覚フィードバック)
-
立脚中の股関節求心位(軽度外転・軽度内旋)を体感させる
-
痛みコントロール(炎症・滑走性の改善)は前提
2)RFD(立ち上がり速度)を上げる
-
パワー域の負荷:おおむね1RMの~50%で最大加速度を意識
-
例:ミニスクワット→素早い立ち上がり、ラテラルステップアップ、ヒップヒンジ+バンド外転
-
テンポ指示:下ろし2–3秒/切り返し“素早く”/静止0–1秒
-
メトロノームや外的合図で反応訓練
3)固有感覚の回復
-
不安定面での片脚立位(骨盤水平を保つ)
-
タッピング・軽擦で中殿筋賦活、疼痛/浮腫管理で感覚入力の質を上げる
-
アライメント補正(適切な歩隔の確保、必要なら短期的装具)
4)フィードフォワードの再構築
-
鏡・動画フィードバック、リズム歩行(メトロノーム)
-
遅→速の段階負荷で姿勢を崩さず速度を上げる
-
現実の環境での二重課題歩行(会話・計数)で汎化
5)内転筋の過活動を調整
-
歩行観察で立脚期の内転筋過活動をチェック。
-
内転筋のトーンを下げる:軽い持続伸張・呼吸同調リリース
-
拮抗の外転筋(中殿筋)に素早い出力課題を優先配置
クリニカルチェック
-
Trendelenburg徴候:片脚立位で対側骨盤が下制
-
デュシェンヌ徴候:体幹を立脚側へ側屈(代償)
-
単脚スクワット:骨盤水平・膝外反の有無
-
歩隔:狭すぎると骨盤制御が難化 → やや広めに設定
よくある質問(Q&A)
Q1. 中殿筋MMTが4~5でも跛行が出ます。なぜ?
A. RFD(立ち上がり速度)不足が多いです。素早い切り返し課題を入れてください。
Q2. どの負荷設定が良い?
A. パワー狙いは概ね1RMの~50%。フォームが崩れない範囲で最大加速度を。
Q3. まず何から?
A. 痛みと関節求心性の確保 → 片脚立位で骨盤水平 → 素早い外転出力の順が安全で効果的。
Q4. 内転筋が硬いときのコツは?
A. 先に内転筋のトーンを下げる(軽い持続伸張・呼吸合わせ)。その直後に外転筋の素早い課題を入れると学習が定着しやすいです。
Q5. どれくらいで改善する?
A. 除痛・安定化は比較的早期**、RFDや歩容再学習は週~月単位。術後などでは年単位の改善もあります。
最終更新:2025-10-05
