要約
-
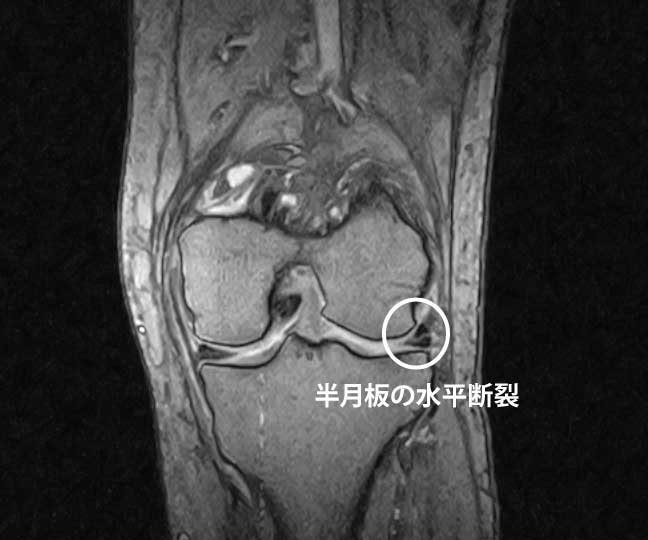
MRIで半月板損傷が写っても=痛みの原因とは限らない。
中高年では無症候の半月板損傷は珍しくありません(画像所見と痛みは一致しないことが多い)。 -
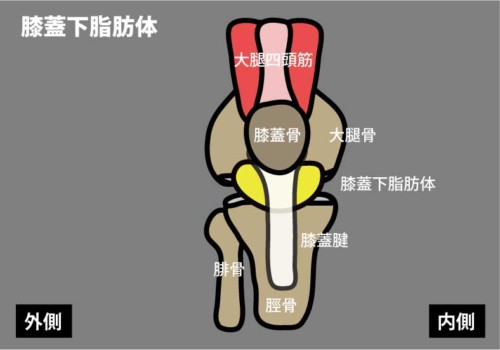
“歩くと痛い・腫れる”膝痛の主犯は滑膜や膝蓋下脂肪体(IFP)であることがよくある。
とくに膝蓋下脂肪体の滑走不全は、半月板痛と誤解されやすい代表格。 -
手術が役に立ちやすいのは:明確な**機械的ロッキング(関節が引っかかって伸びない)**や、外傷性の大きな断裂など、機能障害が強いケース。
なぜ「半月板=痛み」とは限らないのか
-
半月板(軟骨)には痛覚神経がほぼないため、損傷そのものは無痛のことが多い。
-
年齢とともに半月板には**退行性変化(スジや裂け目)**が入ります。痛みがなくてもMRIで損傷が見つかることは珍しくありません。
-
一方、痛みを強く感じるのは滑膜・骨膜・靭帯付着部・膝蓋下脂肪体など軟部組織です。
本当に半月板が“問題”になるのはどんな時?
-
機械的症状:引っかかり感、ロッキング(完全伸展できない)、屈伸でパキッと動きが変わる感じ。
-
明確な外傷歴:スポーツでひねって直後から腫脹+ロッキング。
-
若年者のバケツ柄断裂など、保存療法で機能が戻らないケース。
痛み“だけ”で腫れが軽度、可動域は保てる、画像は加齢相応の裂溝程度——このパターンは**半月板以外(滑膜炎・脂肪体)**を強く疑います。
膝蓋下脂肪体(IFP)由来の痛みの特徴
-
痛む場所:膝蓋骨の下内外側~膝蓋腱の両脇に圧痛。
-
動作:立ち上がり・階段・しゃがみでズキッ。終末伸展/終末屈曲で挟まれて痛い。
-
所見:膝蓋骨のモビリティ低下、周囲軟部の癒着・滑走不全。
-
画像:MRIで“浮腫”が出ることもあるが、動きの悪さ(滑走不全)は画像に出ないため徒手評価が必須。
まずやるべき保存療法(例)
-
炎症・浮腫のコントロール
RICE、短期のNSAIDs、必要に応じて荷重調整(杖・インソール・タップ)。 -
膝蓋骨周囲の滑走改善
膝蓋骨上下左右のモビライゼーション、IFPの軟部組織リリース。 -
動作再学習
ニーイン・トウアウトなどの膝蓋トラッキングエラーを修正(股関節外転・外旋筋/殿筋群の先行活性)。 -
筋機能の再構築
-
殿筋群・股関節外転外旋筋(膝に仕事を押しつけない)
-
内側広筋(終末伸展域)とハムの遠心制御
-
-
テーピング・パッド
IFPのデコンプレッションテーピングやパッドで挟み込みを減らす。
物理療法だけでは癒着は外れにくい。徒手+運動療法の組み合わせが近道です。
手術を検討する目安
-
ロッキングが持続して生活・競技に支障(可動域が戻らない)。
-
保存療法を十分(例:6–12週)行っても、疼痛と機能障害が改善しない。
-
外傷性の大きな断裂で、縫合が予後良好と判断されるケース。
※退行性小断裂に対する鏡視下切除は、長期の痛み改善が限定的な報告も多く、慎重に。
よくある質問(Q&A)
Q1. MRIで半月板に“裂け目”。もう手術ですか?
A. 即手術にはなりません。痛みの主体が半月板かどうかを徒手評価で確認し、保存療法を先に十分行うのが一般的です。
Q2. どのくらいリハビリを続ければ?
A. 個人差はありますが6–12週で滑走・筋協調の変化が出やすいです。週間単位で痛み0–3/10の範囲で段階的に。
Q3. 脂肪体は注射で治りますか?
A. 一時的に炎症と痛みが引くことはありますが、滑走不全そのものは徒手と運動で是正する必要があります。
Q4. スポーツ復帰の目安は?
A. 腫脹コントロール、片脚スクワットや段差昇降で痛み0–2/10、翌日反応も軽微——を数週間連続で満たせれば段階復帰へ。
Q5. 結局どう動けば膝に優しい?
A. 股関節主導(殿筋主導)でヒンジを作り、膝は追従。足部はニーインを避ける。小さい負荷を高頻度で。
最終更新:2025-10-07