パーキンソン病の概要
 |
パーキンソン病(Parkinson’s disease:PD)は、脳内のドーパミン不足とアセチルコリンの相対的増加とを病態とし、錐体外路系徴候を主症状とする進行性の疾患です。
神経変性疾患のひとつであり、アルツハイマー病に次いで発生頻度が多いです。中年以降の発症が多く、高齢になるほど発症率および有病率は増加します。
40歳以下で発症した場合を若年性パーキンソン病と呼びますが、高齢で発症した場合と症状に差はありません。 日本における有病率は10万人当たり100-150人です。
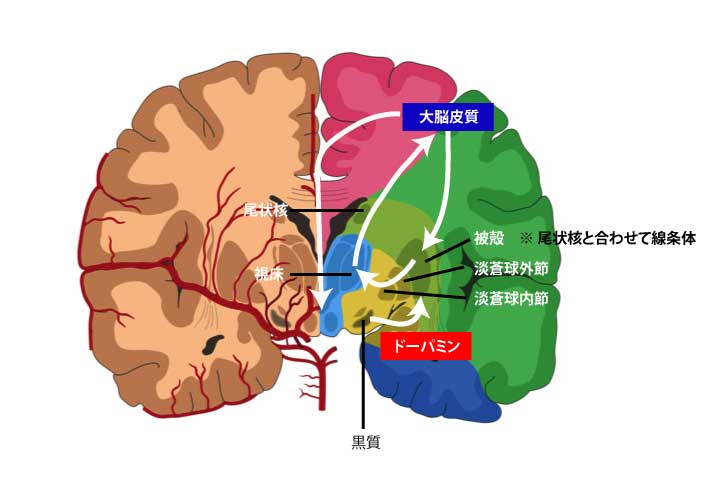
原因は諸説ありますが、ミトコンドリアの機能が障害されるからという説が有力であり、それにより黒質の細胞が通常よりも早く減少することで運動障害を引き起こします。
 |
症状・臨床所見
 |
大脳基底核は、身体内部の欲求や変化に対する自動的な運動制御を行っており、興奮性と抑制性の両方の神経回路を有しています。
そのため、障害される部位によって寡動(パーキンソン病)と運動過多(ヘミバリスムス)といった相反症状を呈します。
また、ドパミンの働きで皮質と線条体の間のシナプスが可塑的に変化することがわかっており、運動学習や認知スキル、習慣的行動の学習に関与しています。
こうした大脳基底核の役割を反映して、パーキンソン病患者は歩行やリーチ動作などの自動運動や内発的な運動の開始が困難になります。
臨床では手のふるえ(振戦)での発症が多く、次第に歩行障害や姿勢保持障害、動作緩慢など、様々な運動障害が出現します。
また、精神症状(抑うつや幻覚)、認知症、睡眠障害(レム睡眠行動異常、日中過眠)、感覚障害(痛み、締めつけ感)、自律神経障害なども起こります。
鑑別疾患
パーキンソン病に似た症状を呈する疾患は非常に多いため、それらを鑑別することは極めて重要です。ほとんどの類似疾患は画像検査や薬物検査で鑑別可能です。
PDの場合は、黒質といった小さな組織の萎縮であるため、画像での異常所見の判断は困難とされています。
以下はパーキンソン症候群を引き起こす原因と鑑別するポイントについてまとめた表です。
| 類似 | 原因 | 鑑別 |
| 脳血管性パーキンソン症候群 | 脳の動脈硬化 | 画像診断、がに股歩行となりやすい |
| 薬剤性パーキンソン症候群 | 抗精神病薬、抗うつ剤、降圧剤の服用 | ダットスキャン、長期の服薬歴、左右同時に症状が発症 |
| 正常圧水頭症 | 髄膜炎、くも膜下出血、頭部外傷 | 画像診断、振戦はない、発症初期より認知症状がある |
| 進行性核上性麻痺 | 基底核・脳幹・小脳の神経細胞の減少 | 画像診断、発症初期より転倒が多い |
| 大脳皮質基底核変性症 | 大脳皮質基底核の変性 | 画像診断、大脳皮質症状の出現 |
| レビー小体型認知症 | レビー小体 | パーキンソン症状よりも認知症状が早期に出現 |
パーキンソン病の予後
初期段階では、多少手が震える程度で日常生活にあまり支障が出ていない場合が多いです。
発症後3年ほどで手足の震えがひどくなったり、急に歩行がしにくくなったりと不自由さを感じる事が多くなります。
介助が必要になってくるのは発症後10-15年ほどです。高齢で発症することが多いため、余命を縮める原因とはなりにくいとされています。
予後不良の因子として、振戦の欠如、高齢発症、高齢者、初期からの運動障害および認知機能障害の強いものが挙げられています。
治療介入としては、予後に影響することが科学的に証明されているものは現在ありません。
パーキンソン病の四大症候
①安静時振戦
左右差のある安静時振戦(頻度は4-5Hz)は、初発症状として最も多くみられます。動作時や睡眠時には減少または消失しますが、一定の姿勢で静止すると現れます。
典型例は、手指で丸薬を丸めるような動きであり、丸薬丸め運動(ピルローリング)と呼ばれています。上肢・足・下顎に発生しやすく、精神的緊張で増強します。
振るえそのものが身体に悪影響を与えることはありません。
②筋固縮(筋強剛)
筋緊張の亢進状態であり、とくに頸部や四肢の筋肉に現れます。早い時期より発生する症状のひとつです。
パーキンソン病の筋緊張の亢進は「筋固縮」と呼ばれ、関節を曲げ終えるまでの間、ずっと同じ抵抗がある鉛管様、断続的に抵抗がある歯車様の形態をとります。
四肢では屈筋群で、体幹では伸筋群および回旋筋群で発生しやすいです。また、顔面の筋肉に固縮が起こることで、表情の変化が乏しくなる仮面様顔貌となります。
③無動・寡動(動作緩慢)
動作開始の遅れ、遂行時間の遅延として現れます。筋固縮と寡動は深く関係していますが、緊張の亢進を伴わない寡動も実在します。
随意運動が拙劣となり、全般的に減少します。可動域の大きな運動ほど時間がかかり、小さな反復運動ほど素早く行えます。
代表的な症状に「すくみ足」がありますが、これはすべての患者に現れるわけではなく、発症からのある程度の時間が経ったときにみられます。
他にも、ベッド上での体位変換困難、小声、書く文字が小さくなる小字症などが現れます。小字症はパーキンソン病患者の10-15%に発生します。
④姿勢反射障害
姿勢保持や平衡反応、立ち直り反応が障害され、病期の進行とともに著明となります。フラついた際に脚がスムーズに出ないため、転倒の原因となります。
また、その歩行障害として、前述したすくみ足、立ち止まれなくなる突進現象、小股ですり足、体幹の前傾姿勢といった症状が出現するようになります。
体幹の前傾姿勢は胸郭の可動性を低下させ、拘束性換気障害の原因にもなります。
⑤その他
- 自律神経症状(起立性低血圧、便秘、排尿障害、性機能障害、異常発汗)
- 認知機能障害(遂行機能障害、記憶障害、認知症)
- 精神症状(うつ、不安障害、幻覚、幻想、睡眠障害、行動異常、疲労)
- 嚥下障害、ジスキネジア、ジストニア、廃用症候群など
PDに特徴的な姿勢
筋緊張の亢進は片側の上肢(または下肢)に始まり、その後に体側の上肢(または下肢)に派生するN字型の進行を見せます。
病状の進行により、頸部伸展、体幹前屈(円背)、骨盤後傾、股関節・膝関節屈曲、足関節底屈、足趾屈曲といった典型的姿勢を呈します。
そのため、左右のバランスが崩れるように身体には歪みが生じやすいです。
ホーン&ヤール(Hoehn&Yahr)の重症度分類
| 重症度 | 症状 |
| 0度 | パーキンソン症状はない |
| 1度 | 一側性のパーキンソン症状がみられる |
| 2度 | 両側性のパーキンソン症状がみられる |
| 3度 | 姿勢反射障害はあるが日常生活に介助は不要 |
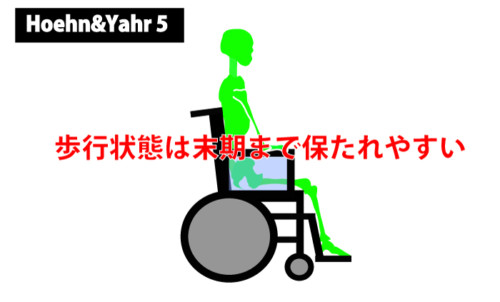
| 4度 | 高度障害を示すが、歩行は介助なしでかろうじて可能 |
| 5度 | ベッド、車椅子生活で介助を要する |
 |
パーキンソン病治療の薬剤
| 薬剤 | 作用 | 備考 |
| レボドパ製剤 | ドパミンを補充する薬剤。効果が高い | ウェアリング・オフ、ジスキネジア |
| ドパミン受容体作動薬 | ドパミン受容体を活性化 | 眠気、幻覚、妄想、衝動性調節障害、むくみ |
| MAO-B阻害剤 | ドパミンを分解する酵素の働きを抑える | レボドパ製剤の開始を遅らせる、進行期ではオフ症状の改善 |
| コムト阻害剤 | ドパミンを分解する酵素の働きを抑える | ウェアリング・オフの改善 |
| アデノシン拮抗薬 | アデノシンを抑制 | 減少したドパミンとのバランスを調整 |
| 抗コリン作動薬 | アセチルコリンの働きを抑制 | ジスキネジアや筋肉のこわばりの改善 |
薬物療法の開始時期と運動療法
パーキンソン病に対する薬物療法の開始時期は、①症状の程度、②日常生活の不自由さ、③職業を勘案して開始します。
薬物治療の開始を遅らせることにより神経変性が予防されるエビデンスはなく、むしろ運動症状は悪化することから、薬物による治療開始を遅らせる必要はありません。
しかし、効果の高いレボドパ製剤の投与量が多い症例では、ウェアリング・オフ症状が起こりやすいことから、若い症例ではドパミン受容体作動薬での治療開始が望ましいです。
パーキンソン病の運動療法については、ウェアリング・オフ現象やオン・オフ現象などを考慮し、薬の効果が現れている時間帯に行うことが原則とされています。
そのため、最も効率的に体を動かせる時間帯に、最大限の効果が期待できるプログラムを実施する必要があります。
また運動療法と並行して、①生活指導、②環境調整、③福祉用具の検討なども実施していくことが大切です。
手術療法
 |
薬物治療のみでは十分なコントロールが出来なくなった場合、脳深部刺激療法(DBS)という手術が適応になります。
DBSとは、①電極、②リード、③刺激装置を手術で体内に埋め込んで、直接脳に刺激を与えることで症状を緩和させる方法です。
薬物療法とは異なり、つねに一定の刺激を与えることができるため、オン・オフ現象などもありません。また、早期に手術することで進行を遅らせる効果も期待できます。
運動療法のエビデンスレベル
 |
日本神経学会が発行しているガイドラインでは、パーキンソン病に対する運動療法は、エビデンスレベルが「A」に位置しており、治療の中核を担っています。
また、外部刺激を加えることで効果的に歩行練習などを行えることも記載されています。以下の表に、具体的な効果とグレードについてまとめています。
| グレードA(十分な科学的根拠がある) |
| 運動療法が、身体機能、健康関連QOL、筋力、バランス、歩行速度の改善に有効である |
| 外部刺激、特に聴覚刺激による歩行訓練で歩行は改善する |
| グレードB(科学的根拠がある) |
| 運動療法により転倒の頻度が減少する |
| グレードC(科学的に言い切れる根拠はない) |
| 外部刺激として音楽療法を試みてもよい |
| 将来に希望を与える病気の説明がよりよいQOLの維持に関与する |
パーキンソン病に対する理学療法評価
パーキンソン病患者の問題点を抽出するためには、その重症度や運動機能面に加えて、精神状態やQOLに至るまで包括的に評価する必要があります。
患者の病期によって重要視される項目は変化しますが、以下に示す評価項目については定期的な間隔で評価することが推奨されます。
| 評価 | 方法 |
| 重症度 | Hoehn-Yahr の重症度分類,UPDRS |
| 運動機能 | ロンベルク試験,ファンクショナルリーチテスト,TUG |
| 精神状態 | PDS-R(うつ尺度),Fall Efficacy Scale(転倒恐怖感) |
| ADL | FIMテスト,Barthel index |
| QOL | SF-36 |
リハビリテーション
運動障害には、筋固縮や無動などの一時的な機能障害と、これらによる低活動性のため、進行に伴い出現する廃用症候群を中心とした二次的な機能障害があります。
パーキンソン病のリハビリでは、一次的機能障害を改善する効果はありませんので、セラピストは二次的な障害に対してアプローチしていく必要があります。
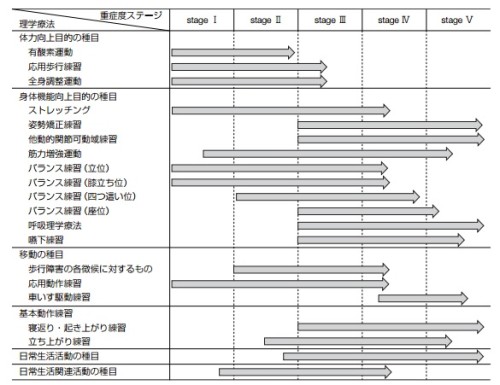
具体的な方法については、Hoehn&Yahrの重症度分類に沿って、各病気に分けて解説していきます。
| StageⅠ・Ⅱ |
| 筋力およびROMの維持、ADLにおける無動への対応、就労や家事動作などの社会生活の継続 |
| 身体活動の不活発化や転倒恐怖感増加、廃用による姿勢調節機能低下などを予防し、能力障害の進行を可能な限り遅延させる |
| 残存能力の利用、代償方法を獲得することで、高いレベルの身体機能を維持し、諸症状の軽減を図る |
| StageⅢ・Ⅳ |
| 運動や練習は薬効の良好なオン期に実施する |
| 四肢・体幹のROM運動および筋力強化、姿勢バランス運動、歩行練習を中心に行う |
| 日常生活において不活動の状態に陥りやすいため、ADLを維持できるための生活をデザインする |
| StageⅤ |
| 必要最小限の介助方法を家族や介護職員などに指導する |
| on期に日常生活に必要な基本動作を反復練習して行う |
| 状態によってはStageⅤでも歩行可能な場合もあるため、積極的に歩行練習を実施する |
| 胸郭の可動性を確保して、拘束性換気障害を予防しつつ、必要に応じて体位交換による排痰と呼吸介助を行う |
引用元:PTTジャーナル・第43巻第6号・2009年6月 |
すくみ足に対するアプローチ
 |
すくみ足への対処法として、床に目印をつけたり、リズムを取りながら左右に数回重心移動を繰り返したり、一度後方に重心を戻してから踏み出すなどがあります。
小刻み歩行はリズム形成の障害であることから、外部からの代償的なリズム付けを行うことで改善する場合があります。
このように聴覚や視覚を刺激することで歩行速度や歩幅が変化することがあるため、その効果の差異を評価することが必要となります。
トレッドミル後進歩行
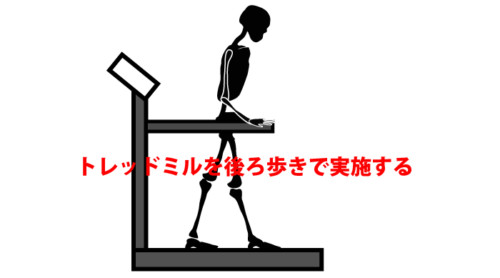 |
トレッドミル後進歩行とは、主に整形外科領域における下肢の靱帯損傷術後や障害予防のプログラムに用いられてきた方法です。
トレッドミルを使用して後ろ歩きすることには、前傾前屈姿勢や歩幅が減少した歩容を示すパーキンソン病患者により有効な歩行練習との報告があります。
股関節や膝関節、体幹の伸展動作を促通することができ、歩幅や歩行速度の増大、前傾前屈姿勢の改善、さらには体力向上やADL改善に効果を示します。
嚥下障害に対するアプローチ
パーキンソン病患者における嚥下障害発生率は50-75%といわれており、誤嚥防止は重要なテーマのひとつです。
嚥下障害の原因は寡動と固縮による咽頭の運動機能低下、咽頭挙上を妨げる頭頸部が前方突出した不良姿勢、舌の運動性低下などが挙げられます。
円背の患者では、胸郭の可動性をが低下して拘束性喚起障害を呈しており、咳嗽力が低下することも誤嚥を引き起こす原因となっています。
アプローチとしては、頭頚部の不良姿勢を予防し、頚部の可動域制限を長期的に予防する必要があります。
喉頭と舌骨を挟むように把持して舌骨上筋群と舌骨下筋群を圧迫し、上下左右に他動的に動かすことでモビリティーを獲得することも有用です。
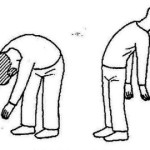
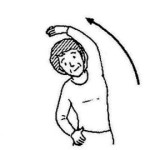
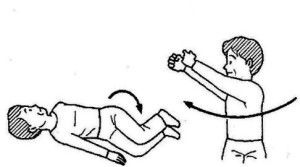
パーキンソン病体操
体操を効果的に行うためのポイントとして、以下の4つを意識しながら実施することが大切です。
- 翌日に疲れが残らない範囲で痛みを出さずに実施する
- 反動や弾みを付けずにゆっくりと身体を伸ばしていく
- 伸ばしている間は息を止めない
- 筋肉を最大に伸ばす少し手前で10秒ほど止める
| 体幹前屈・後屈 | 体幹側屈 | 体幹回旋 |
 |
 |
 |
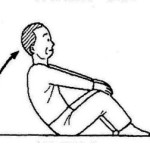
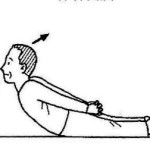
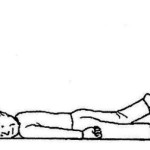
| 腹筋運動 | 背筋運動 | 殿筋運動 |
 |
 |
 |
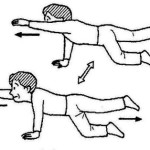
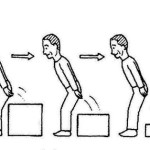
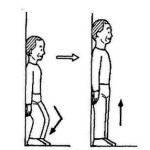
| 四つ這いバランス | 立ち上がり動作練習 | 立位での下肢屈伸運動 |
 |
 |
 |
引用元:智通
よくある質問(FAQ)
Q1. 運動は何をどれくらい?
A. 中等度有酸素(息が弾む程度)を週150分を目標に、筋力・柔軟・バランスを組み合わせて。疲労や痛みが残る強度は避け、オン期に実施。
Q2. すくみ足の即効テクは?
A. 一歩出す前に左右に2–3回重心移動→床のテープやタイル目地を狙って「踏む」→声かけ/メトロノームで開始。狭い場所やターンでは特に有効。
Q3. レボドパは早く始めると将来困る?
A. 進行を早める証拠はありません。今の機能と生活を基準に開始を検討。若年では副作用プロファイルも踏まえて医師と選択。
Q4. DBSはいつ考える?
A. ウェアリング・オフ/ジスキネジア/難治性振戦で日常が大きく障害され、画像・神経心理評価で適応があれば。進行抑制ではなく症状平準化が目的。
Q5. 転倒が増えたら?
A. まず薬の見直し(オンの確保)。家屋改修、歩行補助具、バランス訓練を併用。夜間は特に照明・トイレ経路を整備。
Q6. 便秘と低血圧が辛い…
A. 水分・食物繊維・散歩、起床時の段階起立、弾性ストッキング。改善が乏しければ主治医に薬物調整を相談。
Q7. 仕事や運転は?
A. 病期・職種・症状次第。オン期に業務を集約し、配慮を得る。運転は反応遅延や眠気があれば中止を検討し、医師と相談。
Q8. 音楽療法は効きますか?
A. 強い証拠は限定的ですが、リズム刺激は歩行改善に役立つことがあります。安全な環境で試す価値あり。
最終更新:2025-09-09