全体像
整形外科で頻用するモダリティは①X線、②MRI、③CT、④超音波(エコー)。
それぞれの得意分野と限界を押さえ、臨床所見と突き合わせるのが読影の基本です。
① 単純X線(レントゲン)
-
何が見える?
骨が主役。軟部は水分=やや白(灰)/脂肪=やや黒(灰)として写るが鑑別は困難。重ね合わせのため奥行き不明。 -
読むポイント(3本柱)
-
骨配列(アライメント)
-
骨形態(骨棘・骨欠損・変形)
-
骨透明度(骨密度・硬化像)
-
-
例:膝OAの所見
内側関節裂隙狭小化+内弯(O脚)、内側の骨棘形成。
※骨棘は退行性変化への適応反応で、結果的に荷重面を広げて局所ストレスを下げる側面も。ただし痛みや可動の妨げになることもある。
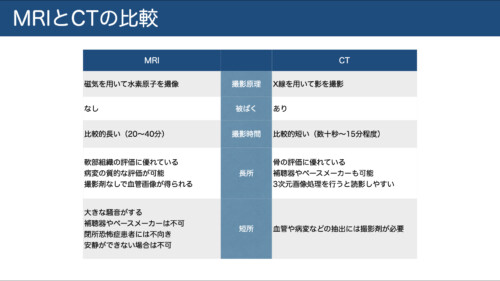
② MRI(軟部組織に強い)
-
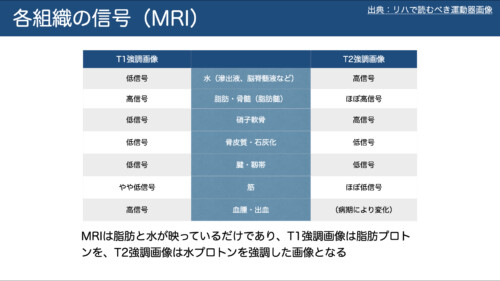
原理の要点
主に**水と脂肪の水素(H)**から信号を得る。-
T1強調:脂肪が高信号(明るい)、水は相対的に低〜中。
-
T2強調:水が高信号。脂肪も明るく写りやすいので**脂肪抑制(FS/STIR)**で水を強調すると判別しやすい。
-
-
低信号になる組織
腱・靱帯・骨皮質はT1/T2とも低信号(水・脂肪が少ないため)。
→ そこに異常高信号が混じれば損傷・炎症・変性を疑う。 -
読みのコツ
T2(+脂肪抑制)で“水(浮腫/液体)がどこにあるか”をまず確認。
例:肩のT2で棘上筋腱周囲の高信号=腱板損傷・滑液貯留を示唆(断裂の有無は連続性や腱の形状で評価)。
③ CT(骨・三次元把握に強い)
-
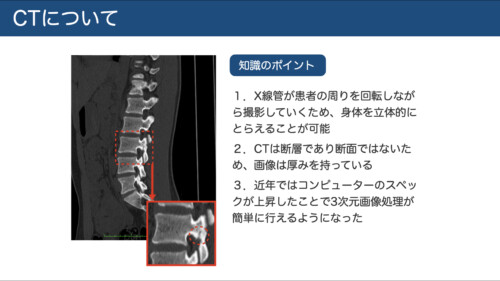
特長
X線管を回転させる断層撮影。重なりを排除し、骨の微細構造や骨折線の同定に優れる。
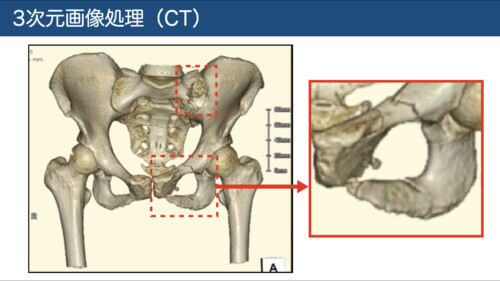
近年はMPR(多断面再構成)や3D画像で直感的評価が容易。
-
留意点
**“断層(厚みのあるスライス)”**であり“完全な断面”ではない。ウィンドウ設定(骨ウィンドウ/ソフト)で見え方が大きく変わる。 -
MRIとの住み分け
CT=骨の形態・石灰化/MRI=軟部と骨髄の状態・質的評価。造影なしMRA等で血管描出もMRIの強み。
④ 超音波(エコー:動態評価が唯一)
-
特長
リアルタイムに観察。動かしながら腱・筋・滑液包の滑走や断裂・肥厚を見られるのはエコーだけ。
プローブ圧・角度(アニソトロピー)で見え方が変わるため技術依存性が高い。視野は狭いがピンポイント評価に強い。 -
使いどころ
腱板・アキレス腱・膝蓋腱など表在腱、血流(ドプラ)、関節内外の貯留液、ガイド下注射/介入。
まとめ:得意分野で使い分け
-
骨の配列・形態・骨折・骨棘 → X線/CT
-
腱・靱帯・筋・骨髄浮腫・滑液 → MRI(T2+FS/STIR重視)
-
動態・滑走・表在腱・ガイド下 → エコー
-
常に:臨床所見と突き合わせる(触診・可動・疼痛誘発)。
よくある質問(Q&A)
Q1. T1とT2の決定的な違いは?
A. T1=脂肪が明るい、T2=水が明るい。脂肪もT2で明るいことがあるため、脂肪抑制併用で“水だけ”を強調します。
Q2. X線で軟部は見えない?
A. コントラストが乏しく鑑別は困難ですが、腫脹のシルエットや脂肪線の消失など“間接所見”は拾えます。
Q3. 骨棘は悪いもの?
A. 退行性変化の適応反応で、荷重分散に働く面も。ただし痛み・可動制限の一因にもなり得ます。臨床像と併せて判断。
Q4. CTとMRI、どちらを先に?
A. 骨疑い(骨折・骨形態)ならCT/軟部疑い(腱・靱帯・骨髄)ならMRIが一般的。被ばくの観点からも選択します。
Q5. エコーは誰でも簡単?
A. 操作は容易でも“正しい像を出し正しく読む”には技量が必要。アニソトロピーやプローブ圧で所見が変わる点に注意。
最終更新:2025-10-09